С постоянными головными болями сталкиваются многие, и чтобы быстро снять приступ, самостоятельно принимают распространенные обезболивающие средства. Так ли безопасен такой подход при частых головных болях и почему со временем некоторые препараты перестают помогать или даже усиливают боль? Рассказываем об этом в статье.
Причины постоянной головной боли
Чаще всего причинами ежедневной головной боли являются:
-
Хроническая мигрень. При хронической форме мигрени приступы случаются 15 и более дней в месяц на протяжении не менее 3 месяцев. Головная боль пульсирующая (но не всегда), чаще односторонняя, но бывает и с двух сторон, умеренной или высокой интенсивности. Может сопровождаться тошнотой и/или рвотой, повышенной чувствительностью к свету и звукам, усиливаться при физических действиях, например, наклонах или ходьбе. Дополнительно могут наблюдаться снижение концентрации внимания и заметная усталость.
-
Хроническая головная боль напряжения (ГБН). Боль двусторонняя, давящая, сжимающая, вместе с ней человека могут беспокоить напряжение и боль в области шеи.
-
Лекарственный абузус — головная боль, которая развивается из-за чрезмерного употребления обезболивающих и трудно поддается лечению.
-
Новая ежедневная персистирующая головная боль. Она начинается внезапно. Человек может даже назвать точные дату и время начала приступов. С момента дебюта головная боль появляется ежедневно. Она не имеет специфических черт и может быть похожа на мигрень или ГБН.
Симптоматическое лечение головной боли
Хотя симптоматическое лечение и не устраняет причины головной боли, но позволяет купировать приступ, уменьшая воспаление, чувствительность болевых рецепторов и сужая сосуды. Обезболивающие нужны, чтобы предотвратить хронизацию боли и снизить уровень тревоги и депрессии, которые возникают в ответ на длительную боль.
Препараты для уменьшения болевых ощущений работают через разные механизмы, но, как правило, человек не будет разбираться в этих нюансах и примет то средство, которое ему доступнее — чаще всего, это парацетамол, комбинированные обезболивающие препараты, нестероидные противовоспалительные средства или спазмолитики.
Давайте разберемся, как действуют на головную боль эти препараты, какие из них эффективны, а какие бесполезны или могут нанести вред.

Какие препараты работают:
-
Простые анальгетики. Парацетамол — основной представитель этой группы. Он блокирует фермент, который необходим для образования медиаторов боли, а также повышает болевой порог, что делает организм менее восприимчивым к болевым ощущениям. Главные эффекты — уменьшение воспаления и интенсивности головной боли, а также снижение температуры, что актуально при лихорадке. Для купирования приступа используют дозировку парацетамола до 1000 мг в сутки.
-
Нестероидные противовоспалительные средства (НПВС), например, ибупрофен, напроксен, диклофенак, аспирин. Они также блокируют ферменты, участвующие в образовании медиаторов боли, снимают воспаление и болевые ощущения. Есть НПВС с селективным действием, которые влияют только на определенный фермент циклооксигеназу-2 (ЦОГ-2). Они являются более безопасными с точки зрения возможных побочных реакций по сравнению с неселективными препаратами.
НПВС нужно использовать в самом начале приступа, принимать полную рекомендованную дозу и запивать достаточным количеством воды.
-
Триптаны. Это группа рецептурных лекарств для снятия приступов мигрени. Активные вещества, содержащиеся в триптанах, воздействуют на серотониновые рецепторы и вызывают сужение сосудов в головном мозге. Также они блокируют активность в системе тройничного нерва и уменьшают выделение провоспалительных медиаторов, провоцирующих мигрень. Особенность триптанов в том, что они наиболее эффективны при применении в самом начале приступа, когда симптомы только начинают появляться. Поэтому важно принимать их с точным соблюдением всех рекомендаций врача.
-
Комбинированные обезболивающие, например, пенталгин, цитрамон, аскофен. В их составе находятся лекарства с разным механизмом действия, которые снимают воспаление и воздействует непосредственно на болевые рецепторы. У комбинированных препаратов есть недостаток — маленькие дозировки обезболивающих, и для эффективного снятия головной боли одной таблетки может не хватить. Также многокомпонентность и содержание веществ, не влияющих на причину головной боли, например, в состав часто добавляют кофеин, спазмолитики и седативные вещества, может увеличить риск побочных эффектов.
Все препараты этих групп лучше принимать под контролем врача. Если приступ не купировать правильно, то это может привести к хронизации головной боли, когда она становится чаще и интенсивнее, требует большего количества обезболивающих. Из-за их чрезмерного применения может возникнуть абузусная головная боль, которая сложно поддается лечению.
В целом, чем меньше компонентов в одной таблетке обезболивающего, тем оно безопаснее. Поэтому монопрепараты, в составе которых только одно действующее вещество, предпочтительнее для купирования головной боли.
Для снятия приступов мигрени как специфической головной боли наиболее эффективны триптаны. Также используют монопрепараты, такие как парацетамол или ибупрофен, и селективные НПВС. Важно отметить, что в некоторых случаях при мигрени необходима специальная терапия.
Для ГБН лучше подходят НПВС и парацетамол.
Что лучше не использовать
Многие люди для снятия головной боли применяют спазмолитики, например, препарат с торговым названием «Но-шпа». Действующее вещество в его составе — дротаверин. К сожалению, в большинстве случаев он оказывается бесполезным. Действие но-шпы направлено на расслабление гладкой мускулатуры в кишечнике, мочевом пузыре или желчевыводящих путях, и никак не влияет на причину головной боли.
Если вас беспокоят постоянные головные боли — обратитесь к нашим неврологам-цефалгологам. Они помогут установить точный диагноз и назначат эффективное лечение. При правильном подходе в большинстве случаев частой головной боли прогноз положительный. Важно следовать рекомендациям врача по дозировке и режиму приема препаратов, а также по возможности скорректировать образ жизни и устранить триггеры головной боли.
Врачи «Университетской клиники головной боли» в Москве — эксперты мирового уровня, авторы многих научных статей в международных и российских изданиях. Не только диагностируют и лечат все виды головных болей у взрослых и детей с рождения, но и обучают других врачей. Консультируют очно и дистанционно.
Узнать цены на услуги или записаться на консультацию можно через мессенджеры, форму на сайте и по телефону.
Материал подготовлен вместе с нашим неврологом-цефалгологом Евгением Владимировичем Носковым.

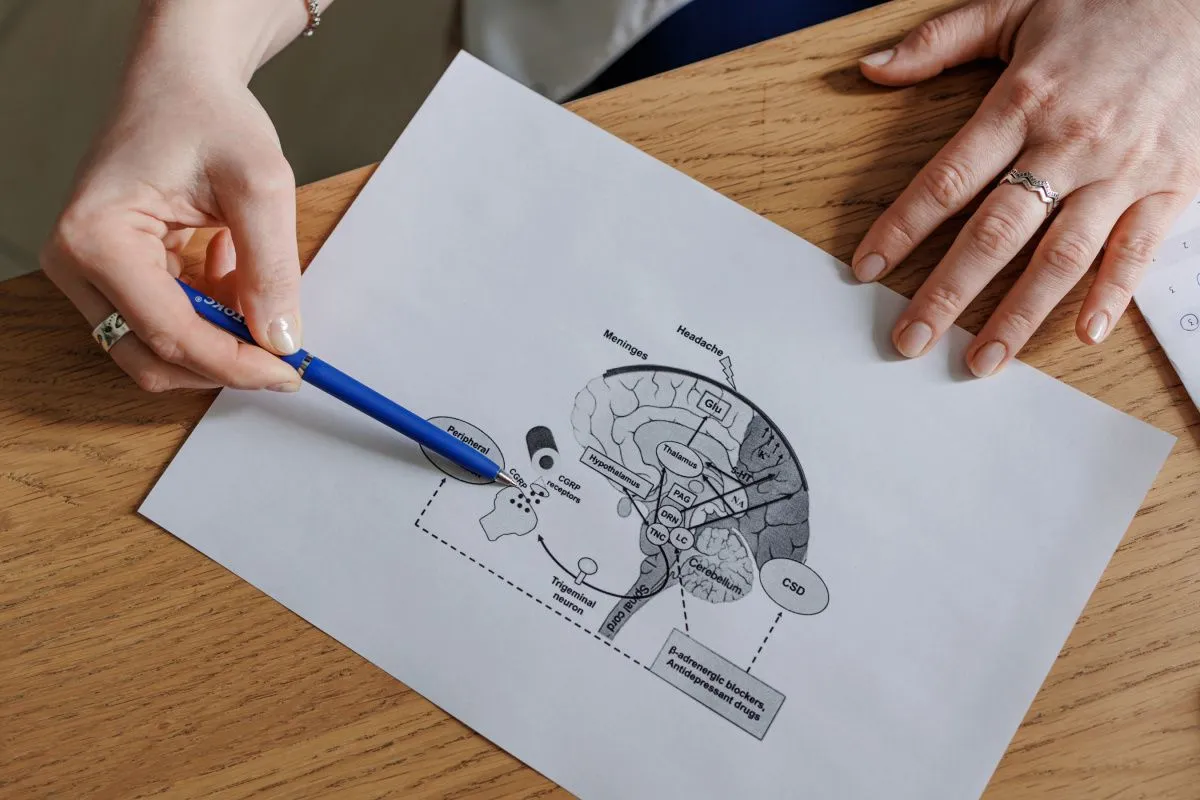












 Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
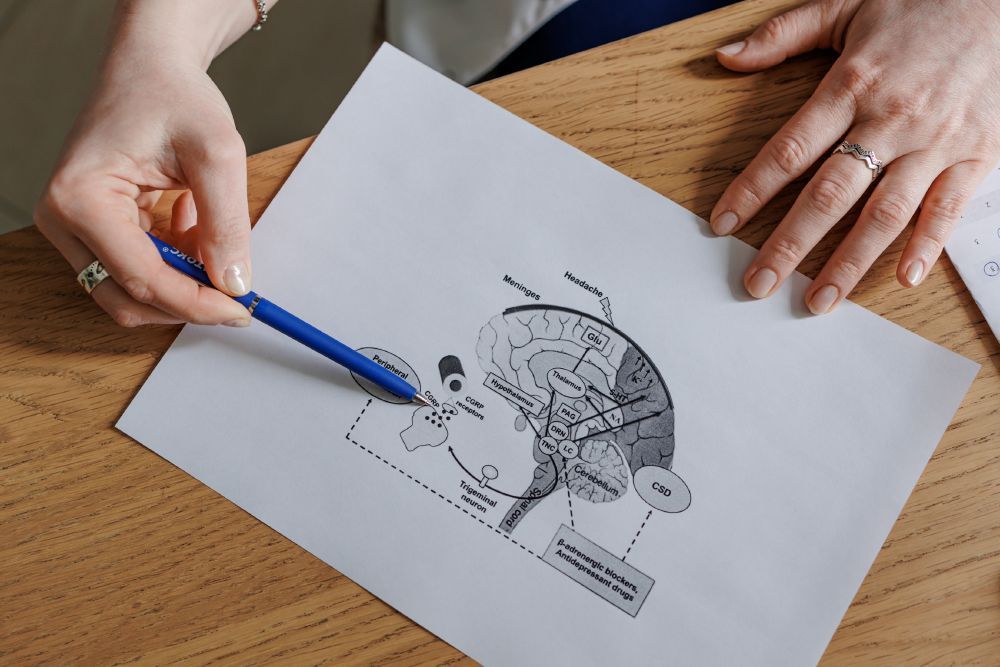
 Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
 Вы можете скачать дневник в любое время.
Вы можете скачать дневник в любое время.