Около 20% взрослого населения России в возрасте от 18 до 65 лет страдают от головной боли (цефалгии). С ее диагностикой есть две проблемы. Первая состоит в том, что проблему головной боли многие недооценивают и считают, что она просто не способна довести человека до больничного или инвалидности. На самом деле, это не так. Другой, противоположной проблемой головной боли является ее гипердиагностика. Некоторые специалисты назначают человеку, страдающему от головной боли, целый список обследований, которые в большинстве случаев не несут никакой ценности, тратят время и деньги пациента, заставляют тревожиться.
Почему для правильного диагноза головной боли гораздо важнее тщательно собирать историю жизни человека с головной болью, как правильно диагностировать разные виды головной боли и почему МРТ головного мозга — не панацея, расскажем ниже.
Какие существуют виды головной боли?
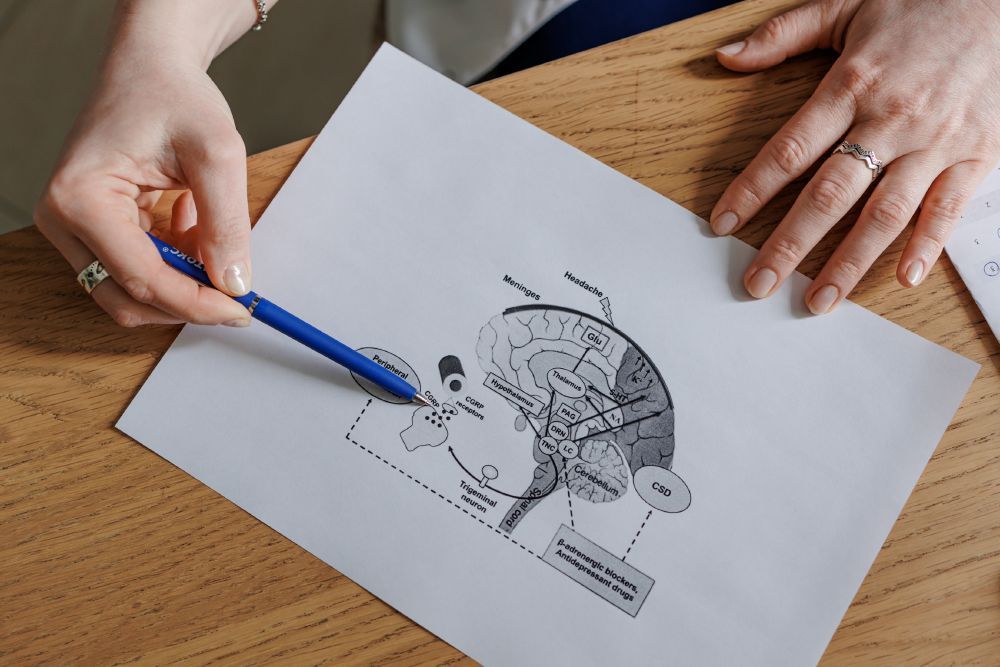
Да, оказывается, головная боль бывает разной. Существует около 150 форм головной боли, и каждая из них имеет особенности развития и течения. Что интересует нас как неврологов-цефалгологов? Самое главное — является ли боль в голове первичной или вторичной.
Первичная головная боль — самостоятельное заболевание, которое развивается из-за нарушений в работе болевой и антиболевой систем головного мозга. Она встречается в 90% случаев. Среди первичных головных болей:
-
мигрень;
-
головная боль напряжения (ГБН);
-
кластерная головная боль;
-
другие редкие формы (среди них есть боли, связанные с реакцией на холод, смену положения тела и даже секс).
Но редкие виды головной боли – действительно редкие. Первичная головная боль – это в 98% случаев мигрень или головная боль напряжения.
Вторичная головная боль — не самостоятельная болезнь, а производное какого-то другого заболевания или травмы (опухоли, инфекции, кровоизлияния). Такие виды головной боли встречаются редко (лишь в 10% случаев), но их разнообразие впечатляет. Люди, страдающие от первичной головной боли, например, мигрени, чаще всего могут столкнуться с лекарственно-индуцированной головной болью (абузусной), связанной с избыточным приемом обезболивающих средств.
Диагностика первичных головных болей исключительно клиническая, то есть строится на обсуждении жалоб и симптомов. Ни один анализ, тест или снимок не помогают поставить диагноз первичной головной боли.
К сожалению, в некоторых клиниках до сих при жалобах на головную боль назначают всевозможные исследования – биохимию крови, электроэнцефалографию, рентген шеи, УЗИ сосудов шеи и так далее. В результате неспецифические, то есть не свидетельствующие о каком-то заболевании изменения трактуются, как ложные «органические» диагнозы (остеохондроз шейного отдела позвоночника, посттравматическая, дисциркуляторная энцефалопатия, гипертензионно-гидроцефальный синдром у детей, вегето-сосудистая дистония). Назначается ненужное лечение, тратятся время, деньги, а человек продолжает страдать от, допустим, головной боли напряжения.
Другое дело, если в ходе тщательно опроса и осмотра врач обнаружил «красные флаги» — опасные сигналы, которые указывают на то, что у человека может быть другое заболевание. Только в таком случае необходимо провести дополнительные исследования, и здесь как раз пригодится определенный набор исследований. И для каждого подозрительного симптома набор будет своим.
Опасные сигналы при головной боли
«Красные флаги» головной боли по международному алгоритму SNNOOP10, которые могут говорить о ее вторичном характере:
-
Системные признаки основного заболевания (например, лихорадка, кожная сыпь, повышенное артериальное давление).
-
Нарушение речи, двигательной активности, чувствительности, сознания.
-
Наличие в анамнезе онкологического заболевания.
-
Внезапное, громоподобное начало головной боли.
-
Впервые появившаяся головная боль у людей старше 50 лет.
-
Изменение характера головной боли. К примеру, боль была пульсирующая, а стала давящая или колющая.
-
Головная боль впервые появилась во время беременности.
-
Головная боль появляется или усиливается при смене положения тела.
-
Головная боль провоцируется кашлем, сексом, физической активностью.
-
Отек диска зрительного нерва – такое явление возможно при повышенном внутричерепном давлении.
-
Головная боль после черепно-мозговой травмы.
-
Головная боль у человека с ВИЧ и другими ассоциированными с ним инфекциями.
-
Головная боль от чрезмерного злоупотребления обезболивающими средствами.
Правильная диагностика головной боли
Главный инструмент правильной диагностики любой головной боли — Международная классификация головной боли. Она содержит основные критерии всех известных форм головной боли.
Правильная диагностика не должна начинаться с анализов и снимка МРТ! В первую очередь, доктор узнает жалобы и историю жизни человека.
Вопросы, которые задает врач, касаются описания головной боли:
-
Когда появилась головная боль?
-
Чем она провоцируется?
-
Как часто беспокоит и сколько длится?
-
Какова интенсивность боли и где она располагается?
-
Как снимаете приступ головной боли, какие препараты используете для этого? Как часто их принимаете?
-
Есть ли родственники с головной болью?
-
Страдает ли качество жизни во время приступа?
Дополнительные вопросы затрагивают общее состояние здоровья человека. Врач уточняет, есть ли другие заболевания, в частности онкологические, инфекционные, эндокринные. Были ли черепно-мозговые травмы. Доктор оценивает психическую составляющую. Депрессия и тревожное расстройство способствуют развитию хронической головной боли. В таком случае к обезболивающим препаратам можно добавить антидепрессанты и другие препараты, которые сделают терапию более эффективной.
После опроса невролог переходит к осмотру. Он проверяет рефлексы, мышечную силу, координацию движений, работу черепно-мозговых нервов и проводит ряд тестов, которые помогут ему подтвердить или исключить вторичную форму головной боли.
Только после опроса и осмотра невролог (если он заподозрил вторичную головную боль) может назначить дополнительные исследования.
В «Университетской клинике головной боли» неврологи-цефалгологи всегда объясняют ход и цель свой действий и назначений. Мы не рекомендуем делать МРТ головного мозга просто так, на всякий случай. Каждое назначение должно иметь обоснование.
Все наши рекомендации имеют научно-обоснованную базу, и вы сможете легко проверить их в авторитетных источниках информации.

Особенности диагностики головной боли у детей
Голова может болеть не только у взрослых, но даже у младенцев. Конечно, это встречается редко, и рост заболеваемости, как правило, начинается с 3 лет. До пубертата головная боль обычно беспокоит мальчиков, но с наступлением менструаций девочки вырываются вперед. И уже во взрослом возрасте соотношение женщин и мужчин становится 3:1.
Диагностировать головную боль у ребенка значительно сложнее, так как не всегда малыш может рассказать или правильно интерпретировать боль. Например, у детей боль при мигрени может быть не с одной, а с обеих сторон головы. Есть особая форма мигрени, при которой головной боли может не быть вовсе, ребенка беспокоят боль в животе и повышенная чувствительность к свету и звукам. Мигрень бывает и у детей, которые еще не умеют говорить.
Детский врач-невролог в нашей клинике выстраивает доверительные отношения с ребенком и с его родителями. Мы создаем безопасную и экологичную среду, где все чувствуют себя комфортно.
Если ребенок может рассказать о симптомах сам, наш врач обязательно дает ему такую возможность. В тех случаях, когда ребенок слишком мал, диалог ведется с родителями. Врач оценивает общее состояние здоровья маленького пациента и проверяет координацию движений, рефлексы, мышечную силу и другие неврологические параметры.
Если в ходе опроса и осмотра доктор обнаружил «красные флаги», которые указывают на возможную вторичную головную боль, он назначит дополнительные обследования (МРТ, люмбальная пункция) и консультации смежных специалистов (офтальмолог, оториноларинголог).
Если дополнительные обследования не нужны, скорее всего, уже на первой консультации доктор сможет поставить диагноз или выдвинуть предположения. Доктор обязательно подробно и понятным языком объяснит свою логику и все свои назначения. Повторная консультация может быть короткой и дистанционной.
К счастью, в большинстве случаев у детей головная боль оказывается первичной. Для ее успешного лечения и профилактики мы рекомендуем родителям заранее перед визитом начать самостоятельно или вместе с ребенком, если его возраст позволяет вести дневник головной боли (например, наш электронный дневник «Мигребот» в телеграм) и фиксировать информацию о приступах, о том, что могло их вызвать и какими средствами вы с ними справлялись.
Приходите, мы будем рады помочь вам! В команде врачей «Университетской клиники головной боли» работают эксперты мирового уровня. Все наши доктора используют в своей практике методы с доказанной эффективностью и безопасностью.
Мы не назначаем ненужных исследований «для увеличения среднего чека» и лекарств, которые не применяются нигде в мире. Мы лечим все виды головных болей у взрослых и детей с рождения. Консультируем очно и дистанционно.
Если вас или вашего ребенка беспокоит головная боль, вы можете обратиться за консультацией к нашим неврологам-цефалгологам. «Университетская клиника головной боли» находится в Москве по адресу: ул. Люсиновская, дом 39, строение 2 (10 минут пешком от ст. м. «Добрынинская», «Серпуховская»). Уточнить цены, записаться на консультацию можно через мессенджеры, форму обратной связи на сайте или по телефону.
















 Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
 Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
 Вы можете скачать дневник в любое время.
Вы можете скачать дневник в любое время.