Многие люди с мигренью замечают, что в их семье этим заболеванием страдают несколько поколений подряд: голова болит у бабушки, у мамы, у сестры и у дочери. Значит ли это, что и внучке она тоже обязательно перейдет? Расскажем в статье, передается ли мигрень по наследству на самом деле.
➡️Что такое мигрень и чем она отличается от обычной головной боли
Мигрень — это сложное неврологическое заболевание, которое характеризуется повторяющимися эпизодами сильной головной боли и рядом других симптомов. В большинстве случаев возникновение мигрени связывают с определенной дисфункцией нервной системы, а главная причина заболевания кроется в биохимии и работе головного мозга.
Ведущая теория развития мигрени — нейроваскулярная. Согласно ей, головная боль и другие симптомы болезни развиваются из-за активации системы тройничного нерва, которая иннервирует сосуды оболочек мозга. Это запускает выброс болевых медиаторов, например, кальцитонин-ген-родственного пептида (CGRP), субстанции P и гипофизарного пептида (PACAP) — активатора аденилатциклазы. Они расширяют сосуды, вызывают нейрогенное асептическое воспаление, не связанное с вирусами и бактериями, но похожее по механизму, и раздражают болевые рецепторы. В результате начинается приступ головной боли: мощная волна нервных импульсов, которые передаются от нейрона к нейрону, запускает мигренозную атаку.
То, что мозг человека с мигренью устроен именно так, запрограммировано генетически. Поэтому можно сказать, что мигрень — это наследственное заболевание.
Приступы мигрени могут быть спонтанными, то есть развиваться сами по себе, либо бывают связаны с триггерами (провокаторами), такими как:
➖ стресс;
➖ недостаток или избыток сна;
➖ пропуск приемов пищи;
➖ недостаточное потребление жидкости;
➖ некоторые продукты;
➖ менструация;
➖ интенсивные физические нагрузки.
Также некоторые люди с мигренью отмечают ухудшение своего самочувствия при изменении погодных условий, но наукой эта связь в настоящее время не доказана. .
➡️Симптомы мигрени
Мигрень всегда протекает по одному и тому же сценарию:
1. Продрома. Возникает перед приступом за несколько часов или за 1-2 дня. Часть людей в этот период отмечает зевоту, сонливость, тягу к еде или сладкому, раздражительность, полиурию (увеличенное образование мочи) — признаки вовлечения гипоталамуса. Нейровизуализационные исследования с продленным сканированием цикла мигрени показали изменение активности гипоталамуса и диэнцефально-стволовых областей головного мозга еще до начала боли.
2. Аура (5-60 минут). Она есть у 20% людей с мигренью и чаще всего предшествует головной боли, однако может возникать как во время приступа мигрени, так и после. Аура представляет собой обратимые неврологическое нарушения, связанные с некорректной работой головного мозга на фоне воспаления, например, может сопровождаться такими зрительными «спецэффектами», как мерцание, яркие зигзаги, сужение полей зрения, а также онемением, покалыванием и ощущением ползания мурашек по коже чаще в области одной руки и половины лица, нарушением речи. Бывает, что аура есть, но дальше фаза головной боли не наступает. Такое состояние называется обезглавленной мигренью.
3. Фаза боли (4-72 часа). Проявляется следующими симптомами:
➖ пульсирующая (но не всегда), чаще односторонняя, но бывает и с двух сторон, головная боль умеренной или высокой интенсивности;
➖ тошнота и/или рвота;
➖ повышенная чувствительность к свету, звукам и запахам;
➖ боль усиливается при физических действиях, например, наклонах, ходьбе.
4. Постдрома (до 48 часов). Она связана с восстановлением гипоталамуса и стволовых структур мозга после боли до нормальной активности. Могут сохраняться небольшая слабость, раздражительность, трудности с обработкой информации и вниманием.
➡️Может ли мигрень передаваться по наследству?
Мигрень — это рецессивный, то есть подавляемый, генетический признак. И если один из родителей передаст свои гены без поломки, ассоциированной с мигренью, то у детей может и не быть этой болезни. Конечно, если встречаются два рецессивных гена, которые отвечают за возможность появления мигрени, то у следующего поколения она может быть.
Но потомкам передается не сама мигрень, а предрасположенность к ней. Поэтому не обязательно, что головная боль будет у каждого. Многое зависит от триггеров, которые могут привести к развитию мигрени.
➡️Генетика мигрени: какие гены участвуют
Пока наиболее изучены гены для очень редкого типа головной боли — семейной гемиплегической мигрени. Она сопровождается двигательной аурой — временной слабостью с одной стороны тела в руке или ноге. Примерно в 70-90% случаев семейная гемиплегическая мигрень обнаруживается у людей, родители которых тоже страдали от подобных приступов. Ответственны за это передающиеся по наследству мутации в генах CACNA1A, ATP1A2, SCN1A, которые влияют на ионный баланс кальция, натрия и калия в наших клетках.
Какие конкретные гены отвечают за развитие обычной мигрени, ученые пока не установили. Заболевание очень разнообразно по триггерам и проявляется у всех людей по-разному. Скорее всего, наборы генов и их комбинации будут тоже разными.
➡️Можно ли предотвратить развитие мигрени, если есть наследственная предрасположенность
Наследственность — это лишь один из факторов, влияющих на развитие мигрени. Образ жизни тоже играет важную роль. Попробуйте обратить внимание на свое питание, следите за тем, чтобы пить достаточно воды, соблюдайте режим работы и отдыха, а также старайтесь управлять стрессом и включать физическую активность в повседневную жизнь.
Для профилактики мигрени полезно отслеживать свои триггеры. Отличным инструментом для этого может стать ведение дневника головной боли. Мы рекомендуем использовать наш бесплатный telegram-бот
Мигребот, в котором удобно фиксировать любые изменения и нюансы ваших приступов.

➡️Ответы на частые вопросы
Если у мамы мигрень, обязательно ли она будет у меня?
Наличие мигрени у родителя может увеличивать риск ее развития у ребенка, но не означает стопроцентную гарантию появления приступов. Играют роль и другие факторы.
В каком возрасте чаще всего проявляется наследственная мигрень?
Чаще всего наследственная мигрень развивается в подростковом возрасте и раннем взрослом возрасте (до 30-40 лет), хотя может начаться и раньше, и позже.
Можно ли выявить ген мигрени с помощью анализов?
Пока нет рутинного анализа для выявления гена мигрени. На развитие этого заболевания влияют множество генов и их комбинаций, а также внешние триггеры. Генетические исследования в этой области ведутся, но для диагностики их пока не используют.
К какому врачу обращаться, если подозреваете наследственную мигрень?
Лучше всего обратиться к неврологу-цефалгологу — специалисту по головной боли. Например, можно проконсультироваться и получить помощь по поводу ваших приступов головной боли у неврологов-цефалгологов нашей клиники.
Среди врачей «Университетской клиники головной боли» в Москве — эксперты мирового уровня, которые работают по международным стандартам, используют в своей практике методы с доказанной эффективностью и безопасностью. Мы не только лечим все виды головных болей у взрослых и детей с рождения, но и обучаем других врачей, ведем научную деятельность. Консультируем очно и дистанционно.
Записаться на консультацию к нашим неврологам-цефалгологам можно через мессенджеры, форму на сайте и по телефону.
Текст подготовлен вместе с нашим неврологом-цефалгологом Евгением Владимировичем Носковым.












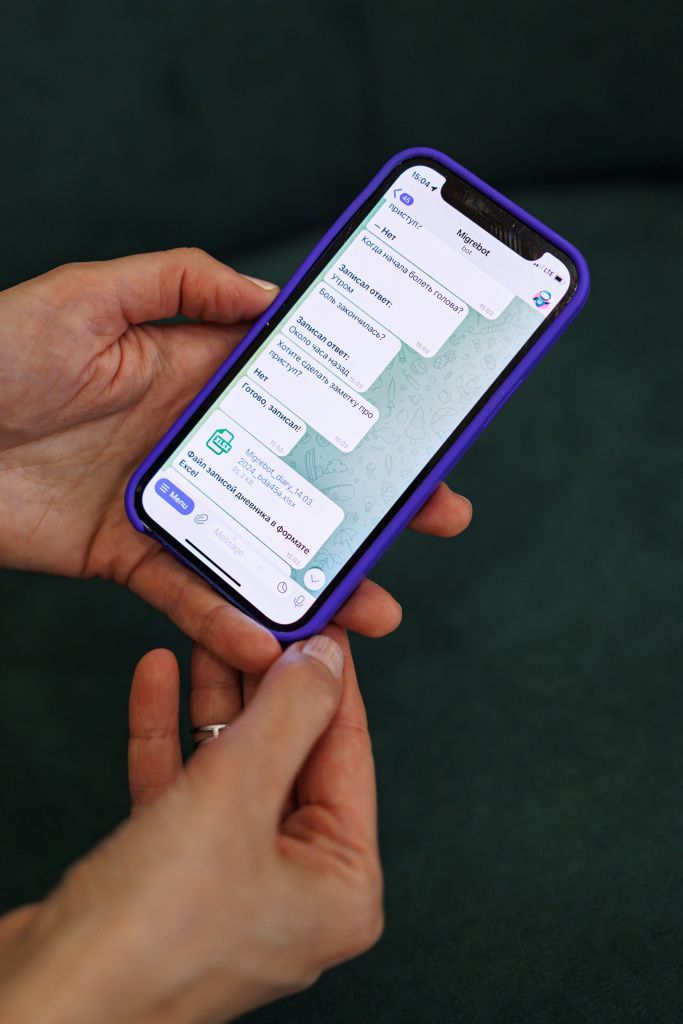


 Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
 Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
 Вы можете скачать дневник в любое время.
Вы можете скачать дневник в любое время.